なぜいまだに救急車が搬送困難になるのか? コロナ禍における病院の構造的問題

第8波になっても、救急搬送困難事例は後を絶ちません。新型コロナの感染者数はじわじわと増えていますが、大量の発熱患者さんが救急受診して医療が逼迫していることだけが理由ではありません。救急医療の逼迫の根本にあるのは、病院の構造的な問題です。
「発熱、酸素飽和度が低下した80代男性です」
救急隊から病院にこういう連絡が入ります。かかりつけの病院がある場合はそこに搬送の相談が来ますが、かかりつけの病院がない場合は、救急告示をしている大きめの病院や、地域で定められている当番順へ搬送の受け入れを要請していきます。
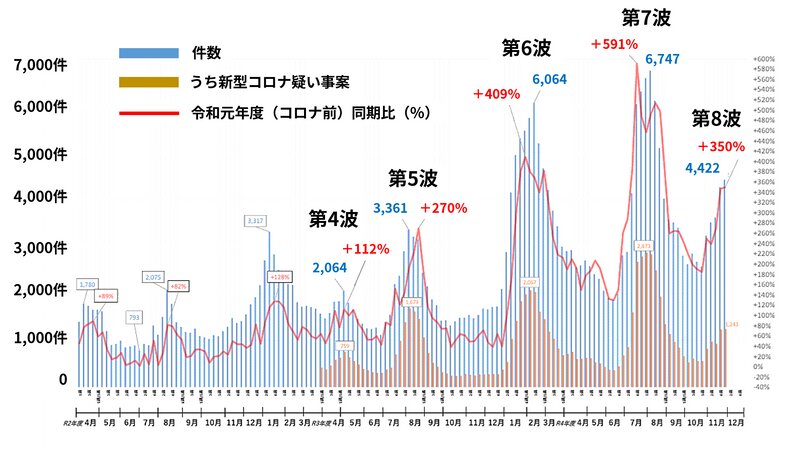
第4波あたりから問題視されていましたが、現在、日本全国で救急搬送がうまく回っていません。軽症者が増えているにもかかわらず、第8波になってもいまだに救急搬送困難件数が高止まりを続けています。
コロナ禍以降、救急搬送困難件数は波を経るごとに増えていき、全体の約3分の1が新型コロナ疑い事案となっています。軽症とされるオミクロン株が台頭してからも、じわじわとグラフのベースラインが底上げされているのが分かるかと思います(図1)。
なぜ、このような状況になってしまうのでしょうか?
理由1:ベッドの確保が難しい
救急部で適切な治療を行い、自宅に帰ることもできますが、救急搬送で受診する患者さんは、入院する可能性がかなり高いです。
上記のような、発熱して酸素飽和度が低下した高齢者のようなケースでは、確実に酸素療法が必要になるわけですから、入院前提で救急車を受けなければいけません。
コロナ禍において、発熱は新型コロナの可能性を考える必要があります。現在では、さらにインフルエンザも考慮しなければいけません。
もし両ウイルスの検査が陰性ならば大部屋での管理も可能ですが、新型コロナ陽性あるいはインフルエンザ陽性の場合、基本的には周囲の患者さんから隔離する必要があります(図2)。これはたとえ新型コロナが「5類感染症」になったとしても、必要な策です。
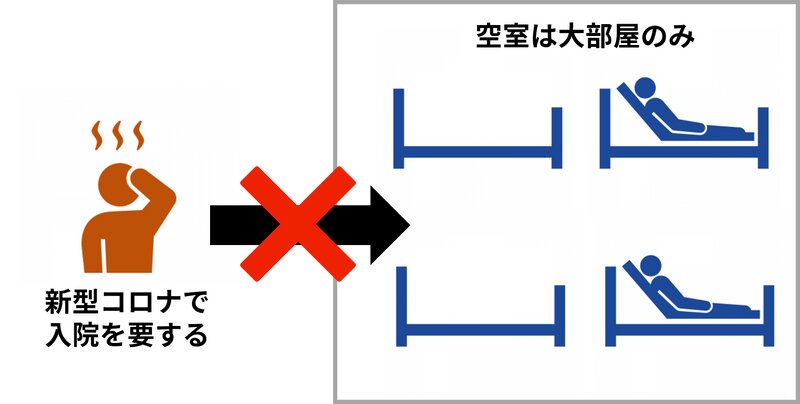
病院のすべての部屋が個室ならそれほど問題ではないのですが、急性期病院では2人部屋、4人部屋が当たり前になっています。4人部屋が1つ空いていても、新型コロナの入院患者さん1人、手術が必要な救急患者さん1人を同じ部屋に入れることは基本的に避けたいのです。
そのため、多種多様な患者さんを幅広く受け入れている急性期病院ほど、ベッドの確保は難しくなります。
つまり、隔離可能なベッドがなければ、そもそも新型コロナが疑われる患者さんの搬送が受けられないということになります。
理由2:転院が難しい
「まずは初療を対応して、感染症で隔離が必要なら、その都度他院への転院を考えればよい」という意見も出てくるかもしれません。しかし、理由1を抱えている病院は周辺にもたくさんあります(図3)。
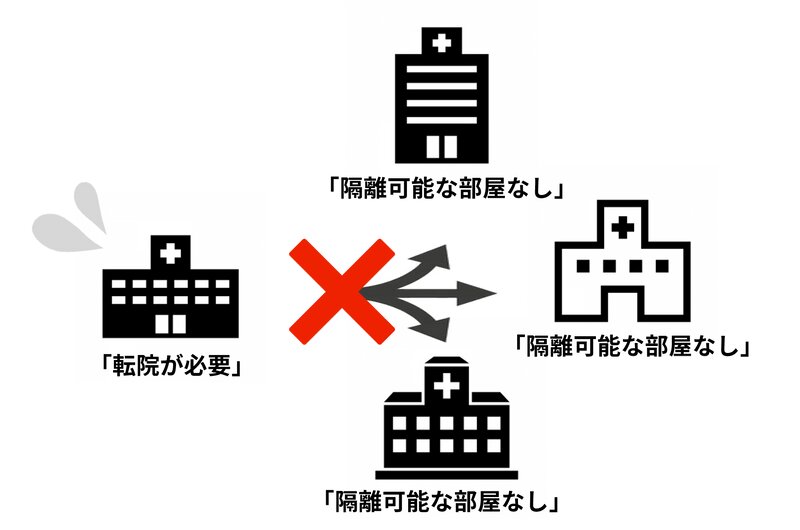
そのため、いざ転院をお願いしようとしても、救急の受け入れすら滞っている状況ならば、病院同士の転院はスムーズにいかないと考えたほうがよいです。
また、たとえ平時であっても、ピストン転院をお願いするときに、他院に電話したり、紹介状を作ったりするような事務的仕事も現場の負担になります。こういった診療以外の調整に手間がかかってしまうと、結果的に次の救急車を受け入れることができなくなります。
さらに、「5類感染症」にした場合、入院調整をおこなってくれるセンターもおそらくなくなりますので、救急車の受け入れは今以上に逼迫するリスクを孕みます。
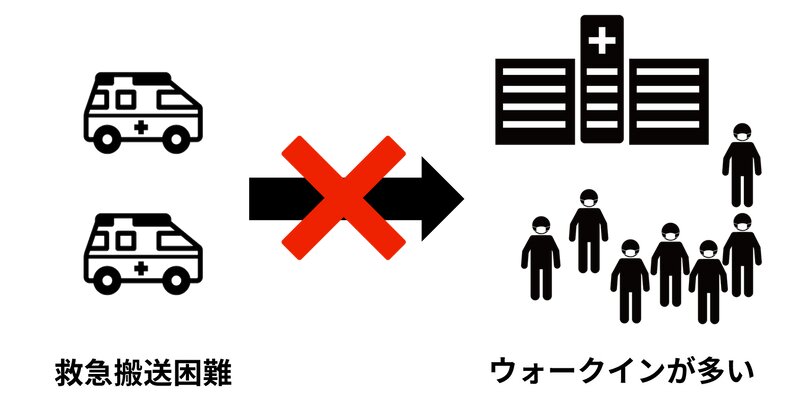
理由3:「ウォークイン」が多い
もともとかかりつけ医がなかったり、どこに相談してよいか分からなかったりする患者さんは、新型コロナの波がやってくると、地域の救急外来を訪れます。
救急車を呼ぶほどではないが受診を必要とする患者さんを「ウォークイン」と呼びます。夜間に救急車で搬送される患者さんを診ている医師は、同時にウォークインの受診も診ていることも多いため、ウォークインが多いと救急車の受け入れキャパシティが減ってしまいます(図4)。
理由4:「発熱対応」は時間がかかる
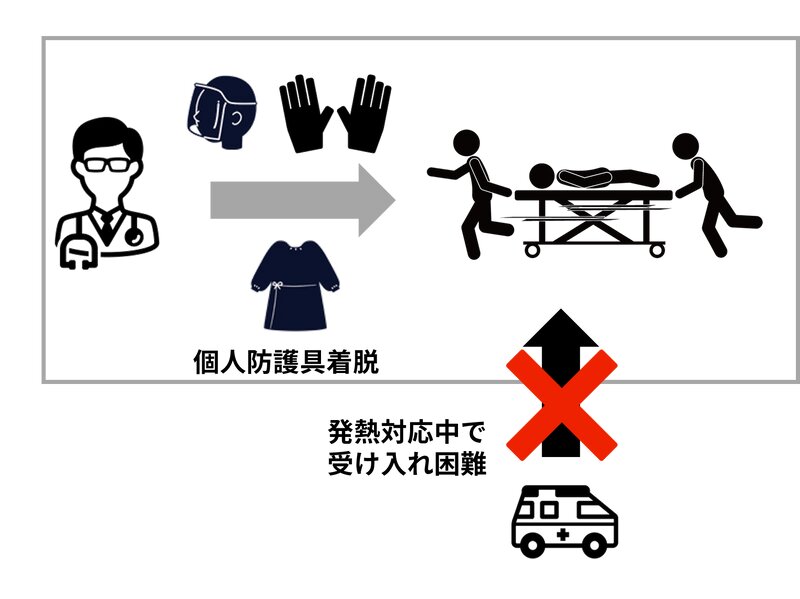
新型コロナ疑いの事例は、個人防護具を着用して感染予防を講じる必要があります。この着脱には時間がかかりますし、検査もスムーズに行えるわけではありません。たとえば、急いでCT検査等を行う場合も、次に使用する患者さんが接触感染を起こさないよう、環境表面の消毒が必要になります。
新型コロナとインフルエンザの検査は、定性検査キットであれば20分以内に結果が出ますが、大きな病院では精度の高い検査をおこなうため、結果が出るのに1時間かかることが多いです。
それまでの間、目の前の発熱患者さんは、感染症だと想定して対応する必要があります。発熱患者さんと非発熱患者さんを、横に並べて同時に診療することは難しいでしょうし、場合によっては新たな救急患者さんを引き受けられないかもれません(図5)。
まとめ
「5類感染症」にしてもウイルスの感染性が低下するわけでも、感染対策が変わるわけでもありません。
特に、入院中に他患者さんにウイルスを感染させるわけにはいきません。たとえ「5類感染症」になったとしても、医療機関ではゼロコロナを求められ続けるかもしれません。
「病院は全ての患者を診るべきであって、それをしないのは応召義務違反だ」という意見を目にすることがあります。しかしながら、眼科のクリニックで交通外傷を診たり、精神科の病院で妊婦の出産を診たりすることができないように、機能的に難しいということがあります。「入院が必要と考えられる発熱患者を受け入れるベッドがそもそもない」という正当な事由がある場合、応召義務違反とは言えません。
以上が、救急搬送困難がいまだに頻発している理由と考えます。
救急車を呼ぶか迷ったときには、上記「救急受診ガイド」のほか、かかりつけ医に相談するか、自治体の所定の相談窓口、「救急安心センター(#7119)」や「子ども医療電話相談(#8000)」(厚生労働省サイトはこちら)などの活用を検討してください(図6)。

(参考)
(1) 総務省消防庁. 各消防本部からの救急搬送困難事案に係る状況調査(抽出)の結果(URL:https://www.fdma.go.jp/disaster/coronavirus/items/coronavirus_kekka.pdf)










