「命の選別」? 人工呼吸器をどちらの患者に装着するか コロナ病棟でトリアージは許されるのか

人工呼吸器を誰に装着するか
大阪府の新型コロナ第4波では、軽症中等症病床で重症患者さんをケアしなければならない状況に追い込まれました。「看護師人員が少ない夜勤で、人工呼吸器を装着した患者さんを複数人管理するのはさすがに難しいのではないか」という意見も現場から出ました。
重症化率は、軽症中等症病床に入院してくる患者さんのうち10~13%程度でしたが、第4波になり変異ウイルスでシビアな症例が増えたためか、15~20%と底上げされました。
1病棟に40人入院していたら、6~8人くらいは人工呼吸器を装着するリスクがあると想定できるわけです。もちろん病態の進展には時間差がありますので、同時に6人も人工呼吸器を装着するという事態にはなりませんが、実際に複数人の人工呼吸器患者さんを軽症中等症病床で管理しなければならなかった時期がありました。
なぜ人工呼吸器を装着すると看護が大変になるか、別の記事で書いていますので参照してください。
■新型コロナの「重症化」とは? 人工呼吸器を装着したら、実際どうなるのか?(URL:https://news.yahoo.co.jp/byline/kuraharayu/20210504-00235518/)
さて、医療資源的にどう考えてもあと1人にしか人工呼吸器を装着できない場合、「AさんとBさんのどちらに人工呼吸器を装着しようか」という事態が発生する可能性があります。大阪府内では、実際にそういう議論をしていた病院があったのを知っています。日本の医療水準からすると、「命の選別」につながることから問題視されるため、実はあまり報道されていないようです。
しかし、それでもどちらかを選ばないといけないタイミングが今後出てくるかもしれません。年齢で選ぶのか、基礎疾患の重篤さで選ぶのか。色々な考えがあると思います。
「トリアージ」とは
救命の可能性の高い患者を優先して医療を提供することを「トリアージ」と呼びます。大地震などのような災害が発生して、2人のうちどちらか一方しか助けられない状況にあったとき、超重症の患者さんを一生懸命助けていると、2人とも救えないという事態が起こりえます。これを避ける方法が、トリアージです。
もし今後、大きな第5波がやってくるとするならば、前回よりも病床が逼迫する可能性があるため、このあたりの議論はしっかりとすすめる必要があります。
2020年3月に生命・医療倫理研究会世話人の有志が作成した試案「COVID-19の感染爆発時における人工呼吸器の配分を判断するプロセスについての提言」(1)がとても参考になります。この提言で重要なポイントは、「人工呼吸器が不足しており、装着する患者の選択を行わなければならない場合には、災害時におけるトリアージの理念と同様に、救命の可能性の高い患者を優先する」という原則です。
この提言、「人工呼吸器の再配分のために人工呼吸器を取り外す場合」についてもかなり踏み込んでいて、安楽死と捉えられかねない行為でさえも、余命がさほど長くないとみなされた場合、同意があれば人工呼吸器を取り外してよいとしています※。
※ただしこの提言は、有志が作成した試案であり、何らの拘束力もなく、また、法的、倫理的な妥当性を保証するものではありません。
しかし、このような考え方は、コロナ禍においてのみの話であって、平常時には生命倫理上到底認められないものです。いずれにしても、今の日本では、80歳の重症患者に呼吸器を装着した後、それを取り外して40歳に付け替えるということは現実的に不可能に思われます。
日本のデリケートな死生観
さてこのコロナ禍の「トリアージ」論、日本の死生観は極めてデリケートで、なかなか行政が踏み込めない領域でもあります。しかし、それでも新型コロナは待ってくれません。明確な指針が示されていない現状、残念ながら現場の医療従事者に最終決定が委ねられます。
医師個人でなく複数人のチームの議論を経て行うことが原則ですが(2)、たとえ複数の医療従事者で討議したとしても、「あの選択でよかったのか」と後で倫理的な苦悩を強いられます。
海外は、結構このあたりあっさりしていて、高齢者はそもそも集中治療室に入室させないという原則がある国や、若い世代に優先的に人工呼吸器を配分し、基礎疾患のある高齢者は優先順を下げている国もあります。
日本のこの状態に一石を投じた研究があります。東京ベイ・浦安市川医療センターの則末泰博氏ら(3)が実施したアンケート調査です。以下の質問に1520人(医療従事者854人、非医療従事者666人)が「強く賛成する」「賛成する」「反対する」「強く反対する」のいずれかで回答しました。
① 救命できる可能性がより高い人を優先すること
② 若い人を優先すること
③ 救命後に一定期間以上生存できる人を優先すること
④ 感染のリスクを負って貢献していた医療従事者を優先すること
⑤ 先着順にすること
⑥ 再配分のため使用中の人工呼吸器を中止すること
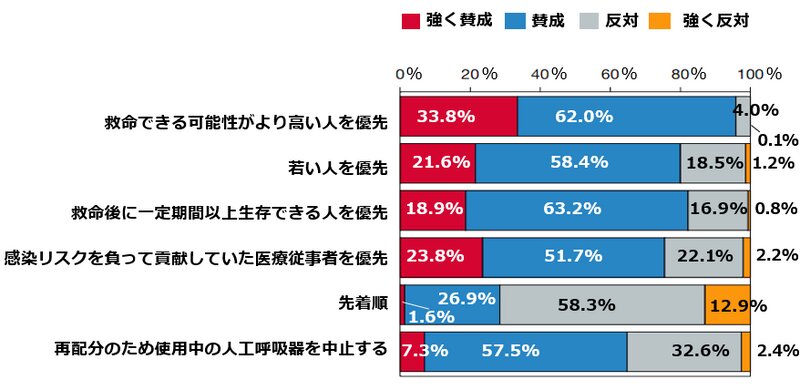
結果は図の通りです。最も支持されたのは、「救命できる可能性がより高い人が優先される」という項目でした。また、感染のリスクを負いながら新型コロナに対応に貢献をしていた医療従事者が感染した場合、その人は優先されるべきという原則には、75.5%が賛成でした。反面、先着順に賛成した回答者はわずか28.5%でした。
コロナ禍で人工呼吸器が枯渇した場合、患者さんに先着順でとりあえず装着するのではなく、国際的に認識されている「トリアージ」の原則に基づいて行われることが、日本でも広く受け入れられそうな結果です。
こうしたデータを参考に、現場の医療従事者が苦しまないよう、また法的にも守られるよう、行政から「指針」を提示していただきたいと切に願います。
(参考)
(1) 生命・医療倫理研究会有志「COVID-19の感染爆発時における人工呼吸器の配分を判断するプロセスについての提言」2020年3月30日(URL:http://square.umin.ac.jp/biomedicalethics/activities/ventilator_allocation.html)
(2) 澤村匡史ら. 新型コロナウイルス感染症(coronavirus disease 2019, COVID-19)流行に際しての医療資源配分の観点からの治療 の差し控え・中止についての提言. 日集中医誌 2020;27:509-10.
(3) Norisue Y, et al. Chest. 2021 Jan 11;S0012-3692(21)00044-1.










