花粉症に一番使われる『抗ヒスタミン薬』、どう選べばいいですか?

花粉症によく使用される『抗ヒスタミン薬』

前回、『はやめの治療でスギ花粉症の症状のヤマを低くできる』ことをお話しましたが、いま現在、花粉飛散がもっとも多い時期に入ってきています。
そして日本では、最初に『抗ヒスタミン薬』が、花粉症の処方薬として選ばれることが多いです(※1)。
※1)太田伸男他.Progress in Medicine 32: 125-133. 2012.
ではそもそも、『ヒスタミン』はどんな物質で、『抗ヒスタミン薬』はなぜ効くのでしょう。
そして、抗ヒスタミン薬はとても種類が多く、違いを聞かれることも良くあります。どのように使い分けをするのでしょう。
そこで今回は、『抗ヒスタミン薬の使い分け』を、小児科医の視点からご紹介します。
『ヒスタミン』とはなんでしょうか?
からだの中には、『肥満細胞』という細胞がさまざまな場所にひそんでいます。
肥満細胞は、その名前の通り様々な物質をお腹に抱え込んでいて、顕微鏡で見るとぶくぶく太っているように見える細胞です。
そして、スギ花粉がはいってきたとき『アレルギーを獲得している場合には』反応し、そのお腹に抱え込んでいた物質をわーっと周囲にばらまきます。
その、ばらまかれた物質のひとつが『ヒスタミン』です。
そして、ばらまかれたヒスタミンは『ヒスタミン受容体』というセンサーにくっつき、鼻水やくしゃみ、かゆみなどを引き起こします。 いわゆる『アレルギー症状』がでてくるわけです。
そして抗ヒスタミン薬は、ヒスタミンがセンサーにくっつく前に先回りしてそのセンサーにくっついて妨害する薬です。
抗ヒスタミン薬には古い薬剤を第一世代、新しい薬を第二世代と呼び、最近は第二世代を使うことが多くなっています。
第二世代の抗ヒスタミン薬の一部を表に示します。
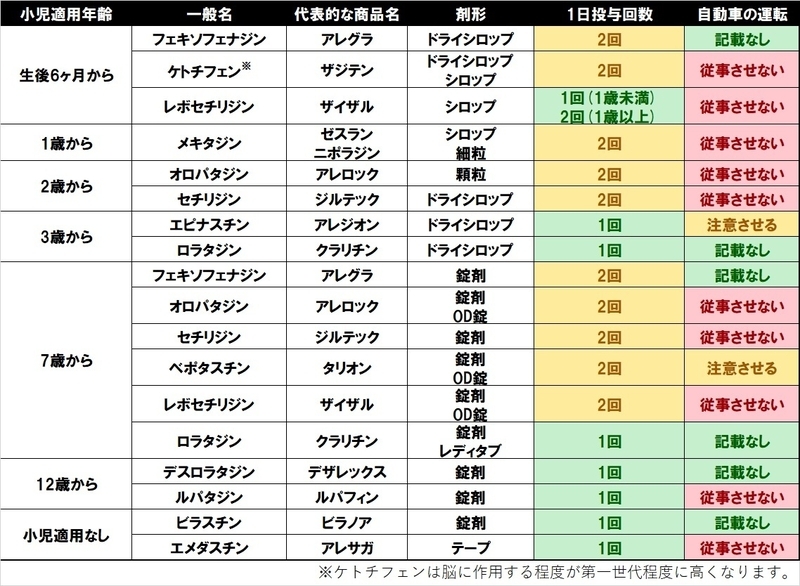
すごくたくさんの種類がありますよね。
そして、医師や薬剤師が抗ヒスタミン薬を選択するときのポイントがいくつかあります。
抗ヒスタミン薬を選ぶ基準3つ
抗ヒスタミン薬を選ぶ基準を、ここでは3点挙げましょう。
a) 保険診療で使用できる年齢
b) 1日何回内服するか
c) 眠気の副作用への配慮
の3つです。 順に説明していきましょう。
a)保険診療で処方できる年齢

以前は子どもに対して、眠気が強い『第一世代』や『鎮静性(眠気の強い)第二世代』の抗ヒスタミン薬しか保険で使用できず、選択肢は少なかったのです。
しかし1994年に発売されたエピナスチンを皮切りに、低年齢から使用できる『非鎮静性(眠気の少ない)第二世代』の抗ヒスタミン薬が使用できるようになってきました。
ですので、子どもに対して(もちろん大人に対しても)ほぼ非鎮静性第二世代抗ヒスタミン薬を使うようになっています。そして、大人に近い年齢になるほど、さらにさまざまな抗ヒスタミン薬が使用できるようになるということです。
b)1日何回内服するか
新しい抗ヒスタミン薬の多くは、飲む回数は1日2回以下になっています。 学校や通園の関係で、できれば1日1回が良いというケースもあるでしょう。状況に応じて選んでいくことになります。
c)眠気などの副作用への配慮

第一世代の抗ヒスタミン薬は特に、眠気や口が渇くといった副作用が強くでることが多くなります。
第一世代も、第二世代も、基本的な化学構造は同じで、効果の出る基本的なメカニズムも一緒です。それなのに、なぜこのような違いが出るのでしょうか?
その理由は、ふたつ挙げられます。
まずひとつ目は、第一世代の抗ヒスタミン薬は、『脂溶性(油に溶けやすい)』の性質が強いことです。
油に溶けやすい薬剤は、脳へ届きやすいのです(※2)。
※2)Timmerman H. Clin Exp Allergy 1999; 29 Suppl 3:13-8.
そのため、特に第一世代の抗ヒスタミン薬の一部は、脳の中のヒスタミンのセンサー(受容体といいます)まで、簡単に届きます。 そして脳のヒスタミンのセンサーへくっつく率が高い場合には、眠気の副作用が大きくなるのです(※3)。
※3)Yanai K, et al. Pharmacol Ther. 2017; 178:148-56.(日本語訳)
もちろん個人差はあります。
『私はそんなに眠くはならないです』という方も多いでしょう。
しかし実は、『意識されない能力の低下』が起こっていることがあります。『意識されない』というのは、本人は眠くなっていないと思っていても、反射神経などが下がってしまっている場合があるということです(※4)。
※4)Kay GG. J Allergy Clin Immunol 2000; 105:S622-7.
こんな研究結果があります。
航空機のパイロット42人に対し、a)第一世代の抗ヒスタミン薬、b)フェキソフェナジン(眠くなりにくいとされる非鎮静性第二世代抗ヒスタミン薬)、c)ニセの薬、に分かれて反応速度などのテストをしたという報告です。
すると、フェキソフェナジンを内服したグループではニセ薬と差がなかったものの、第一世代の抗ヒスタミン薬で反応速度が遅くなってしまったそうです(※5)。
※5)Bower EA, et al. Aviat Space Environ Med 2003; 74:145-52.
そこで私は、抗ヒスタミン薬の処方に際し、『自動車の運転に注意を要するかどうか』の注意書きが添付文書(薬の説明文書)に記載があるかどうかも参考にしています。
すると、自動車の運転に対しての注意書きがないのは、フェキソフェナジン、ロラタジン、デスロラタジン、ビラスチンの4種類のみです。そして、そのうち子どもに保険適用になっているのはフェキソフェナジン(生後6ヶ月以降)、ロラタジン(3歳以降)、デスロラタジン(12歳以降)になり、それらから選択することが多いです。
第一世代と第二世代の抗ヒスタミン薬のその他の副作用の起こりやすさが異なる、もうひとつの理由は?

さて、もう一つの理由をおはなししましょう。
それは、第一世代の抗ヒスタミン薬の問題は、ヒスタミンのセンサー以外のセンサーにも反応してしまうということです。
例えば、第一世代の抗ヒスタミン薬は、『アミン受容体』というセンサーにも反応します。
『抗ヒスタミン薬』のくせに、『アミン受容体』という、別のセンサーにも作用してしまうわけですね。
そして、アミン受容体にはいくつかの種類があります。
その種類により作用が異なり、例えば尿がでにくくなったり、口が渇いてしまったりしやすくなるのです。
なお、特に脳に届きやすい第一世代の抗ヒスタミン薬は、子どもにおいて『熱性けいれん』を長引かせるリスクを上げる可能性が指摘されていて(※6)、最近は使用されなくなってきています。
※6)Sugitate R, Okubo Y, et al. Brain Dev 2020; 42:103-12.
熱性けいれんをしたことがあるお子さんに対して抗ヒスタミン薬を使用する場合は、医師や薬剤師と相談してくださいね。
謝辞:今回の記事は、薬剤師・薬学修士である児島 悠史先生にファクトチェックしていただきました。深謝申し上げます。










